新型コロナウイルスが世界中でいまだに猛威を振るっているが、日本の死亡者数は欧米諸国と比べて圧倒的に少ない。新型コロナの感染拡大を抑え続けるためには、今のタイミングで日本医師会の会長が交代し、政策の連続性が失われることは避けるべきであるとUCLAの医療政策学者である津川友介氏は指摘する。
そんななか、6月末に日本医師会で会長選挙が行われる。新型コロナ対策および社会保障費対策という難局を乗り越えるために、医療現場の声を効果的に国に届けることができ、また若い世代への理解のある横倉氏の会長続投が望ましいと津川氏は言う。詳細を聞いた。
 Photo: Adobe Stock
Photo: Adobe Stock
日本の新型コロナ対策は
うまくいっている
新型コロナウイルスが世界中でいまだに猛威を振るっており、6月10日時点で、全世界で700万人以上の感染者と、40万人以上の死亡者を出しています。ワクチンの開発には18ヵ月かかるとも言われており、いまだ有効な治療法も見つかっていません。
多くの国では、外出禁止令を出したり学校を休校にしたりすることで、どうにか死亡者の数をコントロールしている状況です。つまり、新型コロナに対抗する有効な武器がないため、経済や教育を犠牲にすることで「ダメージコントロール」をしている状況です。しかし、これらの対策が長期的に維持可能なものではないことは明らかです。
欧米諸国と比べて、日本の新型コロナ対策は今のところうまくいっていると言ってもよいでしょう。「人口あたりの新型コロナによる死亡者数」を見てみると、欧米よりもずっと低いことがわかります(図表1)。この指標は、国によるPCR件数の違いによって影響を受けないという強みがあります。
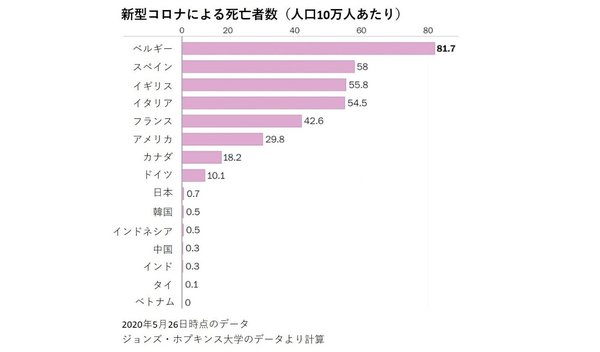 図表1 新型コロナによる死亡者数(人口10万人あたり)
図表1 新型コロナによる死亡者数(人口10万人あたり)(出典:ワシントンポスト 2020年5月28日)
拡大画像表示
なぜ日本は新型コロナの
死亡者が少ないのか?
日本で新型コロナの死亡者が少ない理由はまだはっきりとわかっていません。似たウイルスが流行っていたため既に免疫を持っていたという説や、遺伝的要因でアジア人は血栓(新型コロナ感染では血栓ができて血管が詰まることで重症化する人がいるとされている)を作りにくいからではないかという説があります。私は、それらに加えて、日本の国民皆保険や医療機関の提供している医療の質の高さが貢献していると考えています。
アメリカでは、白人に比べて黒人で新型コロナの感染者数や死亡者数が多いことが社会的問題になっていますが、その一因として、多くの人が無保険であることや格差の問題があります。日本ではこういった健康の社会的決定要因(Social determinants of health;SDH)の影響が小さいため、新型コロナ感染者の治療を効果的に行うことができている可能性があります。
また、高度に分業化が進んでしまったアメリカの病院と比べても、日本の病院はこういった有事の際に連携して一丸となって立ち向かうことができる印象があります。これは、日本には地震や津波などの自然災害が多く、日ごろから有事に対応していることも関係があるのかもしれません。
「日本の医療は現場の医療者のがんばりでもっている」ともよく言われます。今回の新型コロナでもそのがんばりの果たした役割は大きいでしょう。もちろん現場の医療従事者に頼りっきりになるわけにはいかず、政策的な対応をすべきですが、新型コロナのダメージを小さくすることに貢献していると思われます。
これから予想される
医療機関の倒産ラッシュ
医療機関の経営状況は悪化しています。新型コロナ患者の治療にあたっている病院は、その対応のために予定手術や通常の外来を制限してきました。その結果として、新型コロナ患者を診ている病院では、それ以外の患者の数が激減しているので、経営状況が悪化しているところも多いと言われています。
新型コロナ患者を診ていない医療機関にいたっては、患者が感染のリスクを恐れて医療機関に来なくなっているため、純粋に患者減による経営悪化に苦しんでいます。
これは日本だけの問題ではなく、アメリカの病院でも同じ問題が起きており、今後病院の倒産が多く認められると予想されています。経営状況の悪化で医療機関が倒産すると、この冬に来ると予想されている新型コロナの次の波の時に、助けられる命が助けられなくなる。まさに悪循環が始まってしまうのです。
医療現場の危機を救った
政権与党との太いパイプ
そんななか、日本医師会の現会長である横倉義武氏は、安倍総理をはじめとした政権与党幹部との太いパイプを活用し、医療現場の声を効果的に国に届けてきました。
医療現場でマスクや防護服が足りなくなってきた時には、政府と交渉して迅速に対応してもらいました。感染者数が増加して医療崩壊が危惧されていたタイミングでは、日本医師会は、緊急事態宣言を出して外出自粛を国民にお願いするよう政府に要請してきました。
5月18日、横倉氏は安倍首相に医療機関の経営悪化の苦境を伝え、第2次補正予算で、半年間で約7.5兆円の予算確保を要望しました。この金額が妥当かどうかは議論のあるところですが、この冬の新型コロナの次の波を乗り越えるまでは、まずは医療機関に十分な財源を配分しておくというのは正しい判断であると思われます。
日本医師会には、会員である医師の利益を確保する利益団体という側面はもちろんあるものの、このような有事においては、医療現場の声を国に届けるという役割を果たしています。その時に、きちんと声が届くかどうかを決めるのは、リーダーの政治的資本(=政治家や他の利害関係者との間に構築された信頼関係によってもたらされる政治的な影響力のこと)によります。
横倉氏の政治的な影響力によって医療現場の声が政治家に届いているため、もし6月末の日本医師会の会長選挙で横倉氏が変わるようなことがあれば、現場の声は届きにくくなってしまう可能性があります。
新型コロナだけではない
医療現場の大問題
医療の重要課題は新型コロナだけではありません。日本はいまだかつてない少子高齢化を認めており、近い将来、膨らみ続ける社会保障費への対応が必要となります。今までのような、診療報酬点数を上げるか下げるかという財源の議論だけでなく、42兆円の医療費をどのように有効活用していくかという議論がどうしても必要となってきます。
健康を改善させる効果がないものは医療保険の還付対象から外し、その代わりに、健康状態を改善させるエビデンスのある治療法や検査に財源を再分配する必要があると私は考えています(日本がとるべき医療政策に関しては、日経新聞の「経済教室」の記事その①、その②、および日経ビヨンドヘルスの記事をご参照ください)。
そのためには、医療関係者、厚生労働省、財務省が限られたパイを奪い合う「ゼロサムゲーム」を続けるのではなく、すべてのステークホルダーが同じ方向を向いて建設的な議論をしていく必要があるでしょう。目先の利益だけでなく、未来の世代に何を残すかという議論です。若い世代への理解のある横倉氏に、私はその役割を期待しています。
かかりつけ医の役割も変わってきます。日本の人口が今後減っていくということは、病院やクリニックにかかる患者の数が減ることを意味しています。今までのように体調が悪くなったら医療機関にかかり、検査や処方をすることで医療機関が収益を得るというモデルでは経営が立ち行かなくなっていくでしょう。かかりつけ医も、予防や健康維持のことを考え、地域住民の健康を管理するという役割が期待されるようになってきます。
もし日医の会長が変わったら
日本はどうなるのか?
日本は新型コロナと社会保障費という2つの大きな問題に立ち向かっている最中です。このタイミングでリーダーシップが変われば、政策の連続性は失われ、現場には混乱が生じる可能性が高いでしょう。刻一刻と状況が変わる中で、国と医療機関が密に連絡を取って、最適な判断を下していく必要があります。医療現場の声が国に届かなくなることのリスクは大きいといえます。
今までは横倉氏の政治的な影響力を使うことで、医療現場の声を効果的に国に届けることができていました。しかし、会長が変われば、財務省は配慮すべき相手がいなくなり、医療費抑制の手が強まると思われます。すでに新型コロナによって苦しんでいる医療現場が、このタイミングでさらなる苦境に立たされるのは避けたいところです。
新型コロナという未曽有の危機に対応しているこのタイミングで、日本医師会のリーダーシップが変わり、対応策の連続性が失われることは避けたほうがよいでしょう。国民の視点からすると、会長の交代はいまという最悪のタイミングではなく、新型コロナ感染が落ち着いていると思われる2年後でも遅すぎることはないのではないか、と私は考えます。
今こそ知りたい
医療政策のセオリーとエビデンス
日本は新型コロナウイルス感染による経済への悪影響に加え、かつてない少子高齢化社会の到来というダブルパンチに対して、力を合わせて乗り越えようとがんばっています。
その中で、国民が安心して質の高い医療を受け、医療費増大による税や保険料の過度な負担を避けるためには、セオリー(理論)とエビデンス(科学的根拠)の両方を兼ね備えた「綿密に設計された医療政策」が必要不可欠になってきます。
欧米諸国では、大学、研究機関、シンクタンクなどで得られた知見が政策に生かされ、エビデンスに基づいた医療政策が立案され、それが実施されるようになってきています。
その一方で、日本では政策研究はあまり活発ではなく、その結果として、エビデンスに基づいた医療政策は期待されているほどには実現していません。
この問題を解決するため、このたび『世界一わかりやすい「医療政策」の教科書』という本を上梓しました。私がアメリカのハーバード大学で学び、カリフォルニア大学ロサンゼルス校(UCLA)で教えている医療政策学に関するセオリーとエビデンスのうち、普遍性があり、日本にも適用できるものを中心にご紹介しました。
医療政策学とは単一の分野ではなく、複数の領域のセオリーとエビデンスを必要とする分野横断的な学問です。これらの領域に関して医療政策を理解するうえで必要な知識をカバーしました。
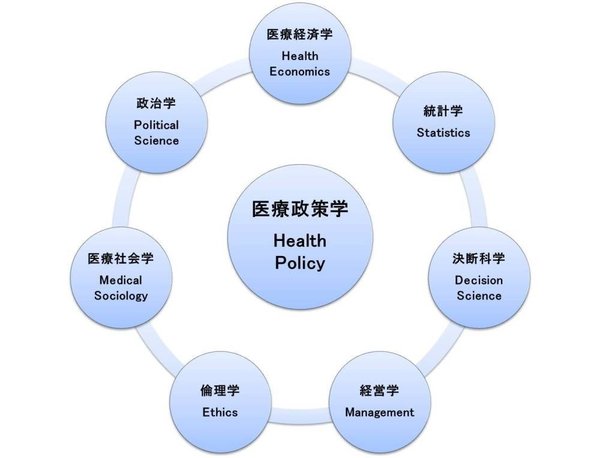
政治家、官僚、医療関係者、医療業界やヘルスケア産業で働く人たち、医療政策を学びたい人たちだけでなく、医療に関心のある一般の方にもぜひ読んでいただきたい一冊です。
この本を読んでいただくことで、医療がどのように機能しており、医療費が何によって決まるのか理解が深まります。これらは、社会保障費の議論をするために必須の知識です。
この本を通じて、日本の政策立案者・医療関係者・国民が、医療政策の本質に関してより深く理解し、その知識を道具として使いこなすことで「綿密に設計された医療政策」が日本でも実現し、日本が医療の質を保ちながら「持続可能な医療」の実現に成功し、無事に新型コロナの波を乗り切ってくれることを切に願っています。







