かつて、がんは「告知=死」と恐れられました。ところが、抗がん剤やがん治療の進歩は目覚ましく、近年「がん全体の5年生存率は60%強」と言われるまでになりました。しかも、ある条件さえ満たせばほぼ90%は死なない病気になりました。ここでいうある条件とは「早期発見」です。早期発見して治療開始した症例だけを見ると、ほぼ100%に達しています。がんは早期に発見して治療すれば、延命ではなく、治癒できる病気になりつつあるのです。この連載では書籍『「がん」が生活習慣病になる日』から、「死なない病気」に近づけた条件の一つである部位別がん治療の最前線を紹介し、さらに二つ目の条件である「早期発見」のがん検診の最新情報も紹介していきます。
ポリープから大腸がんへの変化は10%ほど
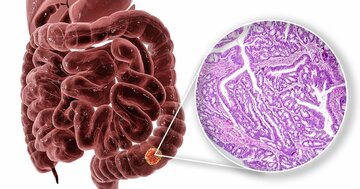
大腸がんは罹患数も死亡者数も年々増加傾向です。罹患数はこの40年で約7倍にもなっていて、現在、男性は11人に1人が、女性では14人に1人の割合で罹患しています。それに比例するように死亡率も男性は第3位で、女性に至っては2003年に胃がんを抜いて第1位になりました。毎年13万人以上が大腸がんと診断され、5万人以上が亡くなっているのです。
かつて大腸がんはすべてポリープが悪化したものと考えられていましたが、1985年に陥凹型(凹んでいる大腸がん)を大腸内視鏡検査の世界的権威である昭和大学横浜市北部病院消化器センター長の工藤進英先生が発見しました。
今でこそ、その存在が広く知られるようになった陥凹型大腸がんですが、かつては「幻のがん」と呼ばれていました。現在でも、大腸がんについて書かれた文献には「粘膜にできたポリープががんに変化する場合と、粘膜から直接がんが発生する場合がある」と、ポリープの話が出てくることが多いため、「ポリープ=がん」というイメージを抱きがちです。
実際には、ポリープからがんに変化するのは10%程度。それに対し陥凹型の腫瘍の9割は直接がんとして発生し、発育が早く、非常に悪性度の高いがんになる可能性が高いのです。
この陥凹型大腸がんは、X線ではまったく発見できませんでした。内視鏡が登場したことで発見できた早期がんなのです。腫瘍が小さいうちから大腸の粘膜下層に浸潤し、転移する確率も高いため、早期発見が重要になります。しかし、粘膜が隆起するポリープのような病変に比べて、わずかに表面が窪んでいるだけの陥凹型早期がん(IIC)は、X線検査でも内視鏡検査でも、なかなか見つけられずにいました。
だからこそ、幻のがんと呼ばれ、工藤先生が発見した後も長い期間世界的には認められませんでした。その流れが変わったのは1996年、パリで行われた消化器内視鏡学会の公開内視鏡検査で、工藤先生が陥凹型大腸がんを見つけることに成功してからです。
がん検診の減少で患者が16%以上も増加か
そもそも大腸がんは、ステージ0で発見された場合の5年生存率は97.9%。ステージIの場合でも95%と高い生存率を誇っています。死亡者数の多い大腸がんも、早期発見ができれば決して不治の病ではないのです。
ところがコロナ禍もあって、がん検診を受信する人が減少し、日本対がん協会などが実施した調査によると、2020年のがん診断件数は8万660件で、前年比9.2%減。部位別では、胃がんが13.4%減、大腸がん10.2%減、乳がん8.2%減となっているのです。こうした傾向は世界共通で、英国・ロンドン大学の研究グループの調査でも、コロナ禍の診断遅延に起因する死亡者数は、乳がんでは7.9~9.6%、大腸がんは15.3~16.6%、肺がんは4.8~5.3%、食道がんは5.8~6.0%増加すると推定されています。
この2年間で大腸がんだけ、死者が増加していることもわかっており、新型コロナウイルスにより内視鏡検査が減少したことが原因と考えられます。内視鏡シェア世界トップのオリンパスが、2021年に国内の40~60代の男女を対象に実施した「胃・大腸がん検診と内視鏡検査に関する意識調査白書」によると、そもそも大腸内視鏡検査に抵抗を持っている人が多いこともわかっています。
しかし、一般的な大腸がんの検診で行われる便潜血検査は、便の中に血液が紛れているかどうかで大腸内の腫瘍の有無を判断します。事前に便を採って検査するので痛みもなく、内視鏡検査のような事前準備も必要ありません。しかし、早期がんは見つけられないのです。