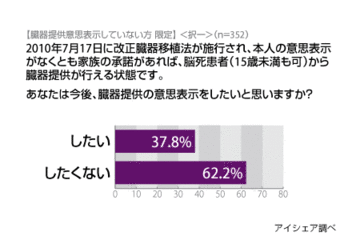
重い病気や事故などにより臓器の機能が低下し、移植でしか治療できない方と、死後に臓器を提供してもいいという方を結ぶ医療、臓器移植。今も約1万3500名が、移植による健康回復に望みを持ち、日本臓器移植ネットワークに登録して待機している。2010年の改正臓器移植法施行以降、日本における脳死臓器移植は若干増加したとはいえ、諸外国に比べ極端に少ないのが現状だ。では今後、日本に臓器移植は根付くのか?今年学会創設から50周年を迎えた第50回日本移植学会総会の会長を務めた東京医科大学八王子医療センターの島津元秀教授に、現在とこれからの臓器移植についてお話を聞いた。(聞き手/医療ジャーナリスト 渡邉芳裕)
2010年臓器移植法改正で年間50件弱に
海外より極端に少ない「脳死移植」の現状
――「臓器移植」とはどのような医療なのでしょうか?
 しまづ・もとひで
しまづ・もとひで日本移植学会理事。第50回日本移植学会総会会長。 慶應義塾大学医学部外科学助教授を経て、2010年から東京医科大学外科学第五講座主任教授。2014年から同大学消化器外科・移植外科学分野特任教授を務める。
臓器移植とは、重い病気や事故などにより臓器の機能が低下し、移植でしか治療できない方と、死後に臓器を提供してもいいという方を結ぶ医療です。
臓器をもらう方を「レシピエント」と呼び、臓器を提供する方を「ドナー」と言います。臓器移植には、大きく分けて2つあり、生きているドナーから提供される「生体移植」と亡くなったドナーから提供される「死体移植」があります。死体移植には、脳死と判断された後に臓器等を取り出す「脳死移植」と心停止後に臓器等を取り出す「心臓死移植」があります。
生体移植は、健康な方から移植をするもので、患者さんとの血縁、ABO血液型の一致、臓器のサイズなどをチェックして、健康上支障がない臓器を摘出し、病気の方に移植するものです。
一方、死体移植の中で脳死移植というのは、脳の機能が完全に止まった状態の全脳死の方から臓器を摘出し、移植する医療です。いずれも、善意による臓器の提供者と社会全体の協調harmonyと連携cooperation、linkがなくては成り立たない医療です。

![欧州で進む社会実験「12歳から安楽死」の評価は?[橘玲の日々刻々]](https://dol.ismcdn.jp/mwimgs/2/e/360wm/img_2e8837d6f316dd69da7cd4559f33115f179495.png)



